Вы здесь
4.1. Судебно-медицинская оценка родовых повреждений центральной и парасимпатической нервной системы у детей первого года жизни при внезапной домашней смерти
ГЛАВА 4 Судебно-медицинская оценка родовой травмы центральной и парасимпатической нервной системы у детей первого года жизни
Настоящим исследованием проводилась комплексная судебно-медицинская оценка повреждений ЦНС и ПсНС у 100 внезапно умерших дома детей первого года жизни с наличием морфологических последствий родовой травмы ЦНС и ПсНС. В процессе проведения экспертиз в первую очередь исключалась насильственная причина смерти.
Анализ клинико-морфологических проявлений заболеваний позволил разделить данную группу на 3 подгруппы. Подгруппа № 1 – 19 детей с тяжелыми последствиями родовой травмы ЦНС и ПНС, клинически проявляющихся с рождения. Подгруппа № 2 – 71 внезапно умерший ребенок со слабой манифестацией клинических признаков заболевания и выраженными морфологическими изменениями жизненно важных органов. Подгруппа 3 - внезапно умершие дети с отсутствием клинических признаков заболевания и незначительно выраженными признаками воспаления в органах дыхания - 10 случаев.
В свою очередь все подгруппы детей были разделены на 5 возрастных подгрупп – до 1 месяца жизни, 1 – до 3-х месяцев, 3 – до 6 месяцев, 6 – до 9 месяцев и 9 – до 12 месяцев жизни. По клинико-морфологическим проявлениям заболеваний все случаи смерти были сведены в 3-ри дополнительных подгруппы. Подгруппа № 1 – 19 случаев смерти детей с тяжелыми последствиями родовой травмы ЦНС и ПНС. Подгруппа № 2 – 71 экспертиза внезапно умершие детей со слабой манифестацией клинических признаков заболевания и выраженными морфологическими изменениями в жизненно важных органах. Подгруппа № 3 – 10 аутопсий внезапно умерших детей с отсутствием клинических признаков заболевания и незначительно выраженными признаками воспаления в органах дыхания
При секционной диагностике с использованием модифицированного алгоритма исследования последствий родовых ЦНС и ПсНС, помимо обязательного исследования головного и спинного мозга, дополнительно изучались яремные, узловатые, синокаротидные ганглии и нервные стволы системы блуждающего нерва, а также гистотопографически - вагусный треугольник продолговатого мозга.
У всех детей проводилось иммунофлюоресцентное исследование органов дыхания на 14 типов респираторных вирусов, вирус герпеса, корона-вирус,. При кишечных инфекциях проводилось регламентированное бактериологическое исследование на патогенную микрофлору кишечника и дополнительно - иммунофлюоресцентное исследование на РОТА-вирус.
Клинико-морфологическая характеристика проявлений заболеваний у детей первого года жизни представлена в табл. 7.
Таблица 7 Клинико-морфологическая характеристика проявлений заболеваний у детей первого года жизни.
| № Подгруппы | Причины смерти | До 1 мес. | 1-до 3 мес. | 3- до 6 мес. | 6 – до 9 мес. | 9- до 12 мес. | всего |
| 1 | Дети с тяжелыми последствиями родовой травмы ЦНС и ПНС | 2 | 7 | 6 | 3 | 1 | 19 |
| 2 | Внезапно умершие дети со слабой манифестацией клинических признаков заболевания и выраженными морфологическими изменениями в жизненно важных органах | 15 | 27 | 19 | 5 | 5 | 71 |
| 3 | Внезапно умершие дети с отсутствием клинических признаков заболевания и незначительно выраженными признаками воспаления в органах дыхания | 2 | 4 | 4 | - | - | 10 |
| Итого | 19 | 38 | 29 | 8 | 6 | 100 | |
С учетом биомеханизма родовой черепно-спинальной травмы новорожденного проводился комплексный анализ обнаруженных повреждений, ретроспективно определялся механизм и объем травмы у каждого конкретного ребенка.
Родовые повреждения удалось диагностировать как на макро- так и на микроскопическом уровне. При этом в костях и соединениях черепа выявляли посттравматическую деформацию костей, швов, синхондрозов черепа, организующиеся трещины и переломы синхондрозов затылочной кости (рис. 37, 38).
На секции в полости черепа диагностировали кровоизлияния и надрывы ТМО в области стока пазух, парусах мозжечкового намета и серпе. Выявлялись кровоизлияния, надрывы и рубцы ТМО и спинного мозга. У детей в возрасте до 1 месяца при микроскопии интрадурально определялись надрывы коллагеновых волокон и кровоизлияния в виде очаговых скоплений свежих эритроцитов. После месяца жизни кровоизлияния главным образом состояли из гемолизированых и свежих эритроцитов с внеклеточным выпадением гемосидерина. Гемосидерофаги появлялись в небольшом количестве только у детей старше 6 месяцев.
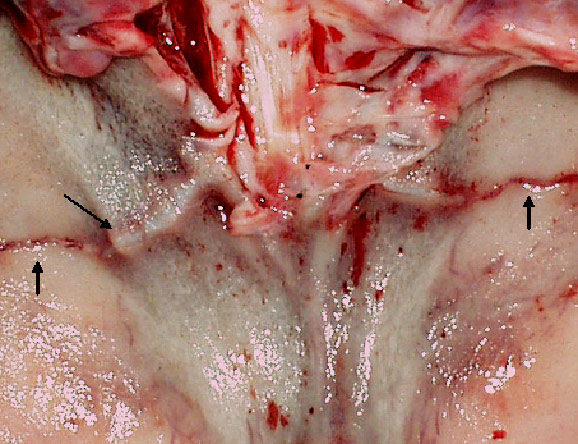
Рис. 37. Последствия родовой травмы. Сохранение разрывных трещин синхондроза затылочной кости, слева – валикообразная консолидация перелома синхондроза и консолидированный ступенчатый перелом латеральной части затылочной кости у ребенка 5 мес..
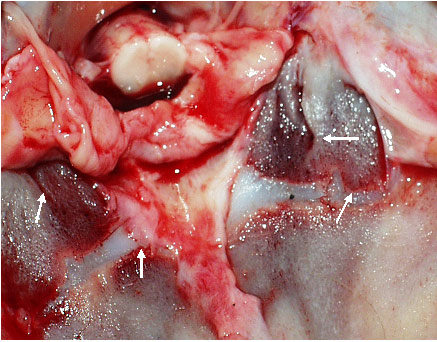
Рис. 38. Последствия родовой травмы. Разрывные трещины синхондроза и латеральных частей затылочной кости в проекции мыщелков у ребенка 1,5 мес.
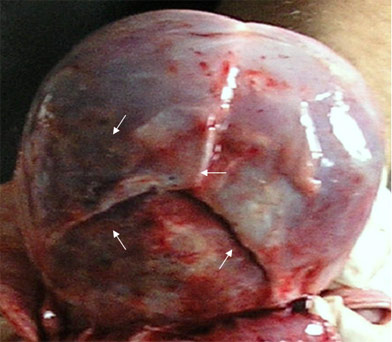
Рис. 39. Последствия родовой травмы. Сохранение родовой конфигурации головы и кровоизлияний в проводной точке родов (ребенок 2-х месяцев).
При сохраненной выраженной родовой конфигурации головы (рис. 39) в мягких мозговых оболочках больших полушарий головного мозга, в проекции лямбдовидного, венечного и чешуйчатых швов выявлялись кровоизлияния и соответствующие им повреждения головного мозга (симптом ступеньки).
При микроскопическом исследовании в области повреждений выявляли: в межсосудистом пространстве - эозинофильную мономорфную массу с единичными фибробластами и единичными макрофагами, очаговые кровоизлияния из свежих и лизированных эритроцитов; в веществе мозга - массивное выпадение нейронов коры с потерей гистоархитектоники, в белом веществе полушарий - очаги некрозов и пролиферация микроглии с формированием рубцов, а так же большое количество микрокист и вновь образованных сосудов. При незначительном сохранении конфигурации головы, в проекции швов, в коре обнаруживались только очаговые выпадения нейронов наружного и внутреннего зернистых слоев, без повреждения мягкой мозговой оболочки. Во всех наблюдениях выявлялась асимметрия повреждений. В единичных случаях, у детей старше полугода, обнаруживались очаги перивазального гемосидероза в области глиальных рубцов.
При гистотопографии субэпендимной зоны вагусного треугольника продолговатого мозга, в первой возрастной группе до 1 месяца, определялся очаговый внеклеточный отек с микронекрозами белого вещества, после месяца - локальная микроглиальная пролиферация с мононуклеарной инфильтрацией по периферии и появлением единичных, вновь образованных сосудов, что расценивалось как организующийся очаг некроза с замещением области повреждения глиальным рубцом (рис.40, 41).
В остальных отделах головного мозга патоморфологические изменения однотипны – периваскулярный, перицеллюлярный и внеклеточный отек, с некробиозом нейронов разной выраженности.
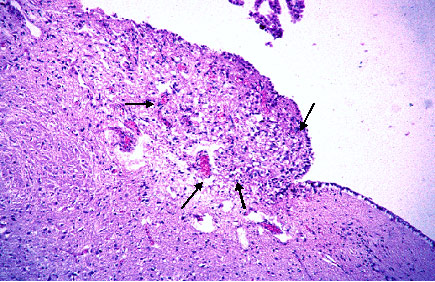
Рис. 40. Продолговатый мозг. Пролиферация глии и вновь образованные сосуды в субэпендимной зоне вагусного треугольника (стрелки).Окраска гематоксилин-эозин. (Увеличение х 150).

Рис. 41. Продолговатый мозг. Мелкоглыбчатый распад белого вещества со скоплениями миелина высокой оптической плотности (стрелка). Негативный фазовый контраст. (Увеличение х 150)
Целенаправленные исследования позволили во всех случаях обнаружить повреждения шейного отдела спинного мозга. В позвоночном канале наблюдались случаи выявления рецидивирующих сдавливающих эпидуральных гематом на уровне ротационно смещенных позвонков и организующихся интрадуральных кровоизлияний (рис. 42).
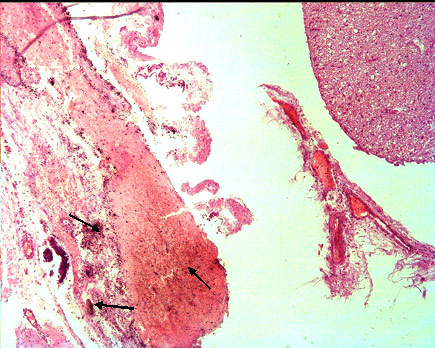
Рис. 42. Спинной мозг и его оболочки. Организующееся интрадуральное кровоизлияние с выпадением глыбок гемосидерина. Ребенок 2-х мес. Гемотоксилин-эозин, (увеличение х 150).
При исследовании выявлялась разной выраженности деформация шейного отдела позвоночника, рассасывающиеся кровоизлияния и организующиеся надрывы в передней и задней атлантозатылочных мембранах. При микроскопии спинного мозга в проекции 1-2 шейных позвонков находили очаговый склероз мягких мозговых оболочек и внеклеточный гемосидероз. Выявляли частичное выпадение нейронов, как передних, так и задних рогов, с деформацией, увеличением размеров и хроматолизом сохраненных клеток. Обнаруживали наличие микрокист с очаговой микроглиальной пролиферацией, демиелинизацию части проводящих путей, локальный внеклеточный отек, вплоть до мелкоглыбчатого распада белого вещества с образованием криброзных структур.
В случаях повреждений ганглиев парасимпатической нервной системы выявлялась следующая картина: у всех возрастных групп макроскопических изменений не выявляется. Нервные стволы без видимой глазом патологии.
При микроскопии в нервных стволах при окраске по Шпильмейеру определялась очаговая демиелинизация. Фазово-контрастная микроскопия выявляла мелкоглыбчатый распад части нервных волокон. В поляризованном свете в неокрашенных препаратах миелин выявляется фрагментарно. В нейронах ганглиев системы блуждающего нерва выявляли клеточный полиморфизм – клетки различных размеров, от крупных, до мелких, часть из них деформирована, часть со сморщенными ядрами, цитоплазма многих клеток с накоплением бурого пигмента. В части полей зрения на месте ганглиоцитов волокнистая нервная ткань. Выявлялась очаговая межуточная мононуклеарная инфильтрация и умеренный перивазальный фуксинофильный склероз. В части случаев отмечался некробиоз ганглиоцитов до клеток теней (рис. 43).
Каких либо изменений в симпатических шейных ганглиях обнаружено не было, их гистологическое строение соответствовало норме.
Выявленные макро- и микроскопические повреждения головного мозга, спинного мозга, ганглиев и стволов системы блуждающего нерва расценивались как родовые только при обязательном сочетании с травмой связочного аппарата шейного отдела позвоночника и твердой мозговой оболочки полости черепа, либо травматическими изменениями в костях, швах или синхондрозах черепа.
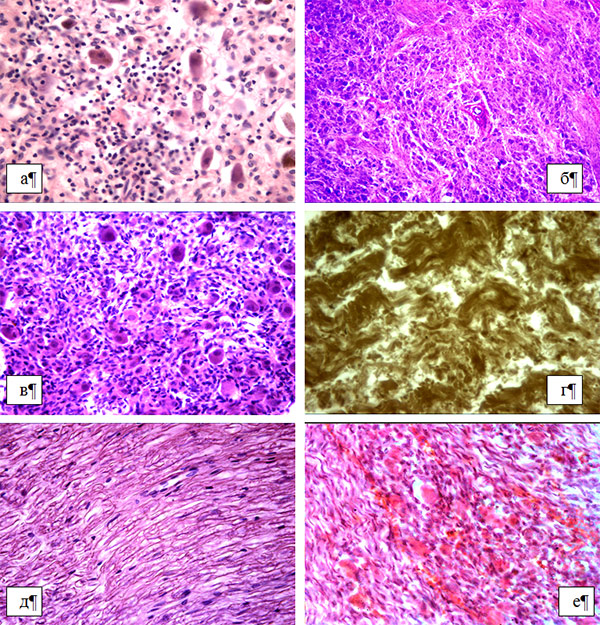
Рис. 43. Патоморфологические изменения в яремных ганглиях и нервных стволах: а) ребенок 6 мес, яремный ганглий – полиморфизм ганглиоцитов, лимфо-лейкоцитарный инфильтрат, накопление в ганглиоцитах бурого пигмента, увеличение х400, гематоксилин-эозин; б) ребенок 3-х месяцев. яремный ганглий – клеточный полиморфизм ганглиоцитов, паренхиматозный и перивазальный склероз; увеличение х200, гематоксилин-эозин; в) яремный ганглий – мононуклеарный инфильтрат. клеточный полиморфизм ганглиоцитов, паренхиматозный и перивазальный склероз; увеличение х200, гематоксилин-эозин; г) ребенок 2 месяца, очаговый мелкоглыбчатый распад миелина в стволе блуждающего нерва, увеличение х400, окраска - Шпильмайер; д) ребенок 3-х месяцев, набухание нервных волокон в стволе блуждающего нерва, межуточный отек, увеличение х200, гематоксилин-эозин; е) ребенок 2-х недель, стаз крови в сосудах микроциркуляции ганглия, некробиоз ганглиоцитов до клеток теней, увеличение х200, гематоксилин-эозин.
Характеристика повреждений нервной системы представлены в таблице 8.
Таблица 8 Характеристика повреждений нервной системы.
| Вид повреждения | До 1 мес. | 1 - до 3 мес. | 3 – до 6 мес. | 6 – до 9 мес. | 9 – до 12 мес. | Количество повреждений |
| Повреждения твердой мозговой оболочки области стока пазух. | 19 | 38 | 29 | 8 | 6 | 100 |
| Деформация позвоночного столба и кровоизлияния в межсуставные связки шейного отдела. | 19 | 38 | 29 | 8 | 6 | 100 |
| Повреждения позвоночных артерий. | 19 | 38 | 29 | 8 | 6 | 100 |
| Гипоксические или травматические повреждения вещества спинного мозга. | 19 | 38 | 29 | 8 | 6 | 100 |
| Интрадуральные кровоизлияния и надрывы перегородочных частей ТМО | 19 | 38 | 29 | 8 | 6 | 100 |
| Сохранение конфигурации головы. | 14 | 25 | 20 | 2 | 2 | 63 |
| Кефалогематома в области «проводной точки». | 19 | 29 | - | - | - | 48 |
| Кровоизлияния в переднюю и заднюю атлантозатылочные мембраны. | 19 | 20 | - | - | - | 39 |
| Кровоизлияния в коже и под апоневрозом волосистой части головы в области «проводной точки» родов. | 19 | 15 | - | - | 34 | |
| Переломы и трещины в краях синхондрозов основания черепа. | 12 | 15 | 18 | 3 | 5 | 53 |
| Кровоизлияния в мягкие ткани яремных отверстий | 12 | 15 | - | - | - | 27 |
| Патологические изменения в яремных ганглиях. | 5 | 14 | 18 | 3 | 5 | 45 |
| Очаговые повреждения вещества всех отделов головного мозга, в том числе и локальные повреждения вещества субэпендимной зоны продолговатого мозга. | 4 | 11 | 8 | 3 | 3 | 29 |
| Локальные повреждения вещества субэпендимной зоны продолговатого мозга. | 7 | 7 | 5 | 1 | - | 20 |
| Локальные повреждения вещества субэпендимной зоны головного мозга. | 6 | 11 | 2 | 1 | - | 20 |
| Локальные эпидуральные кровоизлияния в позвоночном канале. | 2 | 8 | - | - | - | 10 |
| Локальные повреждения только мягких оболочек и вещества коры головного мозга. | 1 | 2 | 3 | 1 | - | 7 |
| Переломы костей свода черепа. | 1 | 2 | - | - | - | 3 |
| Проведено аутопсий. | 19 | 38 | 29 | 8 | 6 | 100 |
Полученные данные свидетельствуют о том, что у 63 (63%) детей была сохранена родовая конфигурация головы, в 20 (20%) исследованиях обнаружены изолированные ассиметричные повреждения субэпендимной зоны головного мозга, в 20 (20%) – изолированные повреждения субэпендимной зоны вагусного треугольника продолговатого мозга. У 7 (7%) детей выявлены локальные очаги выпадения коры и повреждения мягких мозговых оболочек в проекции швов свода черепа. В 29 (29%) аутопсиях диагностированы множественные очаги повреждения различных отделов головного мозга (сочетание повреждений субэпендимной зоны головного мозга, повреждения субэпендимной зоны вагусного треугольника продолговатого мозга, локальные очаги выпадения коры и повреждения мягких мозговых оболочек в проекции швов свода черепа). С учетом этой группы повреждений, патологически изменения субэпендимной зоны вагусного треугольника продолговатого мозга обнаружены в 49 (49%) наблюдениях. Повреждения синхондрозов основания черепа обнаружены в 53 (53%) аутопсиях. Выявлялись сохраненные кровоизлияния в краях синхондрозов с бороздчатым дефектом по краю синхондроза, на месте разрывной трещины наблюдались консолидированные переломы синхондрозов затылочной кости. В 45 (45%) наблюдениях выявили повреждения яремных ганглиев парасимпатической нервной системы. Все повреждения сочетались между собой в той или иной степени.
Во всех аутопсиях внезапно умерших детей первого года жизни были обнаружены повреждения ТМО области стока пазух, интрадуральные кровоизлияния и надрывы перегородочных частей ТМО, деформация позвоночного столба и кровоизлияния в межсуставные связки шейного отдела, повреждения позвоночных артерий, гипоксические или травматические повреждения вещества спинного мозга. Полученные данные характеризуют перечисленные повреждения, включая консолидированные переломы костей черепа, как специфические морфологические маркеры родовой травмы ЦНС. Родовые повреждения головного и спинного мозга, их оболочек и костей свода и основания черепа сохраняются, как минимум, до 1 года.
Отмечается полное заживление к 3-м месяцам жизни части повреждений, входящих в группу маркеров родовой травмы нервной системы у новорожденных. В эту группу входят: кефалогематома в области «проводной точки», кровоизлияния в переднюю и заднюю атлантозатылочные мембраны, кровоизлияния в коже и под апоневрозом волосистой части головы в области «проводной точки», локальные эпидуральные кровоизлияния в позвоночном канале, а так же кровоизлияния в мягкие ткани яремных отверстий.
Постепенное заживление повреждений с возрастом, по сравнению с морфологическими маркерами показано на рис. 44, 45, 46, 47.
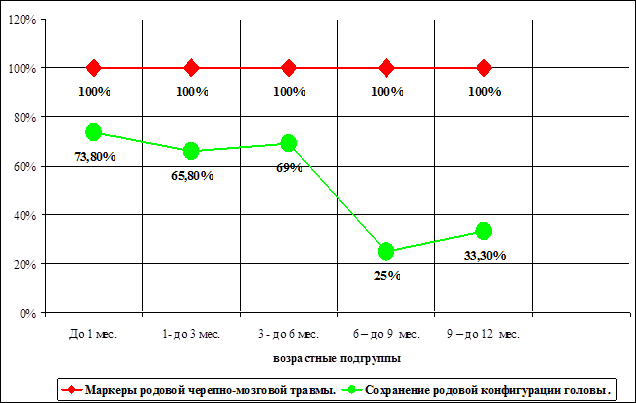
Рис. 44. Сохранение родовой конфигурации головы с возрастом.
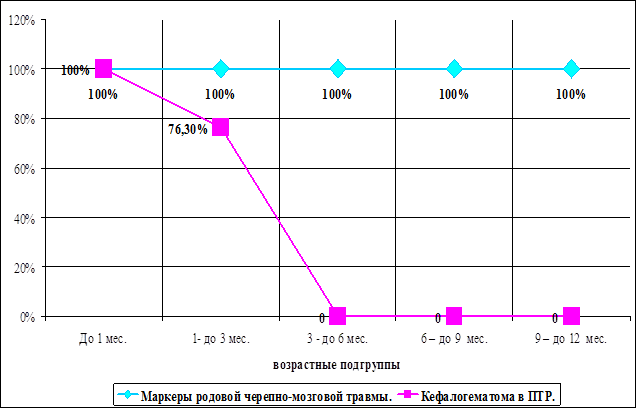
Рис. 45. Исчезновение кефалогематомы с возрастом.
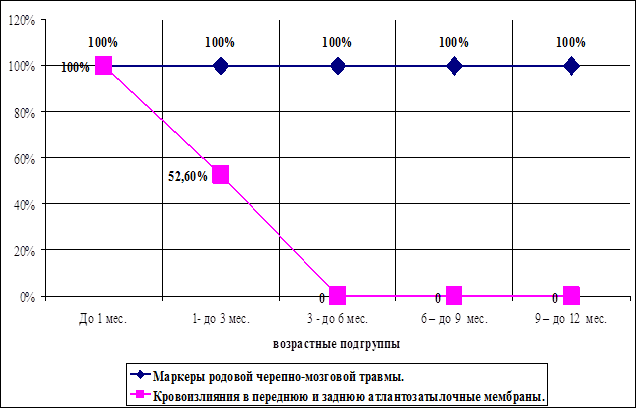
Рис. 46. Исчезновение кровоизлияний в атлантозатылочных мембранах с возрастом.
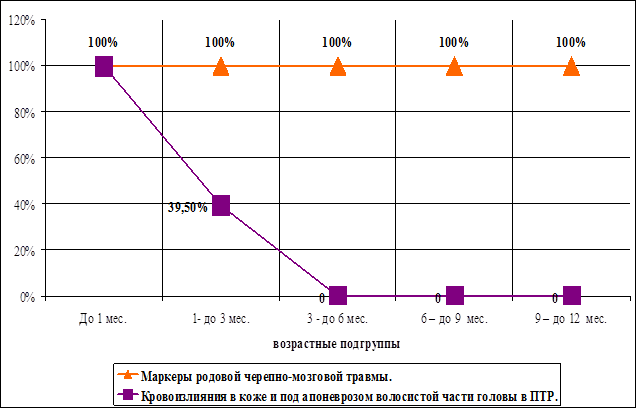
Рис. 47. Исчезновение кровоизлияний в мягкие ткани головы с возрастом.
Исследование показало, что у детей с родовой травмой нервной системы диагностированы различные виды заболеваний, этиологическая характеристика которых, в зависимости от возраста, представлены в табл. 9. Необходимо отметить, что смерть всех детей этой группы наступала внезапно для родных и участкового врача при хорошем самочувствии.
Таблица 9 Нозология причин смерти детей в зависимости от возраста.
| Нозология | До 1 мес. | 1 - до 3 мес. | 3 – до 6 мес. | 6 – до 9 мес. | 9 – до 12 мес. | Всего |
| Верифицированные ОРВИ и сочетанные вирусно-бактериальные и микст-вирусные инфекции с выраженной морфологической картиной поражения жизненно важных органов и минимальными клиническими проявлениями. | 10 | 19 | 12 | 2 | 4 | 47 |
| Посттравматическая патология ЦНС и ПсНС, с клинической картиной ДЦП или гидроцефалии. | 2 | 7 | 6 | 3 | 1 | 19 |
| Генерализованные острые бактериальные инфекции с молниеносным течением. | 1 | 2 | 4 | 3 | 1 | 11 |
| Верифицированная ОРВИ с отсутствием клинических и минимальными морфологическими признаками заболевания органов дыхания. | 2 | 4 | 4 | - | - | 10 |
| Врожденные инфекции с поражением жизненно важных органов и минимальными клиническими проявлениями. | 3 | 4 | 2 | - | - | 9 |
| Врожденные заболевания и пороками развития жизненно важных органов с отсутствием клинических проявлений декомпенсации заболеваний. | 1 | 2 | 1 | - | - | 4 |
| Итого | 19 | 38 | 29 | 8 | 6 | 100 |
Врожденная посттравматическая патология ЦНС и ПсНС основным заболеванием выставлена в 19 (17,9%) случаях. Из них в 15 наблюдениях с рождения имелась клиника детского церебрального паралича или внутренней гидроцефалии. Смерть этих детей наступала, в большинстве случаев, из-за повышения внутричерепного давления с развитием дислокационного синдрома, обусловленного гидроцефалией. В 5 наблюдениях из 15-ти – непосредственной причиной смерти явилась асфиксия вследствие глубокой аспирации желудочного содержимого, обусловленной гастроэзофагальным рефлюксом при организовавшихся повреждениях стволовых отделов мозга и ганглиев парасимпатической нервной системы. В 4-х случаях смерть наступила внезапно в результате рецидивов эпидуральных кровоизлияний со сдавлением спинного мозга на различных уровнях (рис. 48).
В остальных наблюдениях диагностированные родовые повреждения нервной системы расценивались, как фоновые или одно из сочетанных заболеваний.
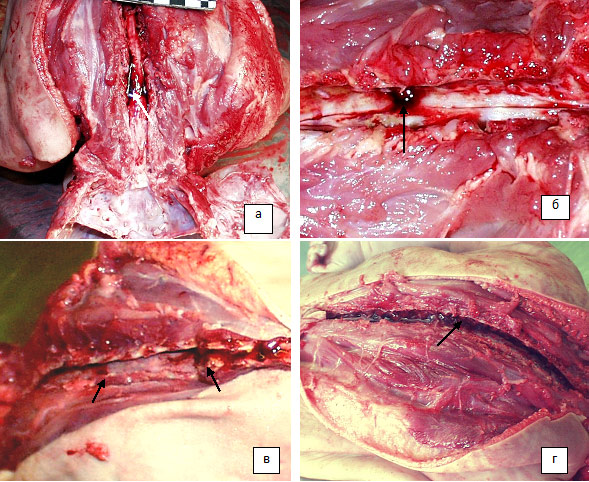
Рис. 48. Рецидивы эпидуральных кровоизлияний со сдавлением спинного мозга: а) и б) – рецидивы эпидуральных гематом в шейном отделе позвоночного канала; в) и г) – рецидивы эпидуральных гематом в грудном отделе позвоночного канала.
Полученные данные свидетельствуют о том, что большинство детей умирает в возрасте от 1-го до 6-ти месяцев - 86 случаев, на втором месте – 8 случаев группа от 6 – до 9 месяцев жизни и 6 наблюдений – старше 9 месячного возраста.
При анализе возрастных групп выявлено, что смерть детей в возрасте до 1-го месяца наступила в 14 случаях от инфекционных заболеваний, в 1-м – от врожденных заболеваний и пороков развития жизненно важных органов; в 2 –х случаях - от родовых повреждений нервной системы.
В возрасте от 1-го до 3-х месяцев: инфекции составили 25 случаев, врожденные и хронические заболевания вместе с пороками развития – 2-ва наблюдения, родовые повреждения ЦНС и ПсНС – выявлены в 7-ми экспертизах.
Группа от 3-х – до 6-ти месяцев жизни: инфекции составили 18 наблюдений, врожденные и хронические заболевания вместе с пороками развития 1 случай, и в 6 экспертизах смерть наступила от родовых повреждений ЦНС и ПсНС. В группе от 6-ти – до 9-ти месяцев жизни – основным заболеванием родовые повреждения ЦНС и ПсНС выставлены в 3-х исследованиях и у детей старше 9 месяцев – в одном. В дух последних возрастных группах смерть от инфекционных заболеваний наступила в 5 наблюдениях в каждой.
Чаще всего диагностировалась группа острых респираторных вирусных инфекций. Были обнаружены вирусные воспалительные изменения в легких в 47 (47%) наблюдениях внезапной домашней смерти детей. Во всех случаях вирус был иммуноморфологически идентифицирован с дополнительным выявлением фуксинофильных включений в цитоплазме (РНК вирусы) или ядре (ДНК-вирусы) клеток бронхиального эпителия или альвеолоцитах.
Во всех наблюдениях с верифицированной вирусной инфекцией выявлялись различные вирусные ассоциации, т.е. в одном наблюдении обнаруживалось от 2-х до 6 типов вирусов. Чаще всего имело место сочетание парагриппа и герпеса, гриппа и парагриппа, гриппа и герпеса. Моновирус был диагностирован только при исследовании 2-х случаев инклюзионной цитомегалии.
Морфологически в органах дыхания выявлялись однотипные общие изменения с признаками, характерными для того или иного типа вируса. Во всех случаях обнаруживались: межуточный отек, разволокнение и интерстициальная мононуклеарная инфильтрация межальвеолярных перегородок (рис. 49) разной степени выраженности, воспалительный инфильтрат в слизистой бронхов и респираторных бронхиол. Наблюдалась активная пролиферация бронхиального эпителия (рис. 50) с образованием при гриппе аркадообразных структур, при парагриппе - подушкообразных, вплоть до феномена бронха в бронхе; при респираторно-синцитиальной инфекции - сосочковые образования.
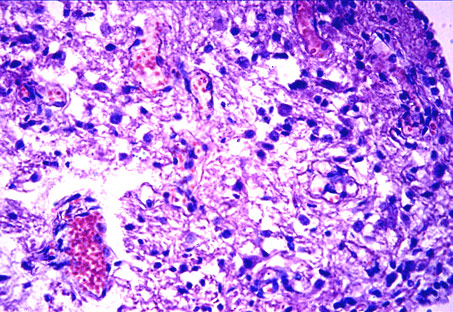
Рис. 49. Межуточная мононуклеарная инфильтрация в межальвеолярных перегородках. Гематоксилин-эозин. Увеличение Х 300.
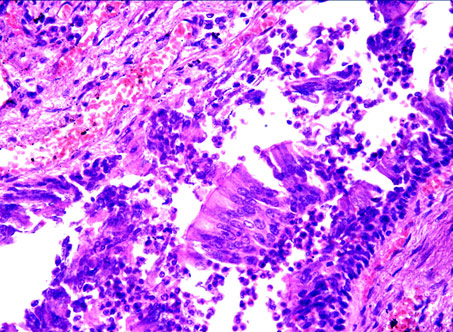
Рис. 50. Катаральный бронхит при гриппе с наслоением бактериальной инфекции. Гематоксилин-эозин. Увеличение Х 300.
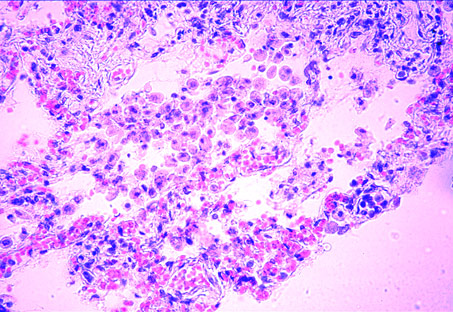
Рис. 51. Серозно-десквамативная вирусная пневмония. Гематоксилин-эозин. Увеличение Х 150.
При аденовирусной, герпетической и цитомегалической инфекции – имело место активная десквамация альвеолярного эпителия с большим количеством 2-х – 3-х ядерных макрофагов (рис. 51), при цитомегалии обнаруживались специфичные клетки типа «совиный глаз». В сосудах легких выявляли неравномерное кровенаполнение, вплоть до стаза и агрегации эритроцитов, разволокнение сосудистых стенок и набухание эндотелия. Отек легких носил характер неравномерного – на фоне межуточного отека выявлялся очаговый внутри альвеолярный. Только при гриппе появлялся выраженный внутриальвеолярный отек с геморрагическим компонентом. В субплевральных отделах легких преобладали очаги эмфиземы.
При наличии патологических изменений в яремных ганглиях в легких обнаруживали небольшое количество мелких перибронхиальных артерий с фетальным типом строения. Подобных изменений артерий не обнаружено во всех других наблюдениях смерти детей первого года жизни.
Во всех случаях гистологически диагностировалось иммунодефицитное состояние.
При острых бактериальных инфекциях у детей диагностировали молниеносный сепсис с различными входными воротами – отогенный, тонзилогенный, кожный и т.д. При врожденных инфекциях выявляли токсоплазмоз, листериоз, сифилис, кишечный сепсис, цитомегалию.
В 10 наблюдениях мы обнаружили только незначительное катаральное воспаление верхних воздухо-проводящих путей с верифицированным респираторным вирусом, межуточный отек межальвеолярных перегородок и признаки острой смерти с нарушением гемодинамики в сосудах микроциркуляции. Родовые повреждения у детей этой подгруппы были минимальны. У всех выявлены повреждения твердой мозговой оболочки полости черепа, связок шейного отдела позвоночника и хроматолиз нейронов в шейном отделе спинного мозга, организовавшиеся переломы синхондрозов основания черепа. Родовая конфигурация головы сохранена у 4-х. Локальные рубцовые изменения субэпендимарной зоны вагусного треугольника продолговатого мозга обнаружены у 2-х. Патологические изменения в ганглиях и нервных стволах системы блуждающего нерва диагностированы у всех. Изменения характеризовались умеренным перивазальным склерозом, межуточным отеком ганглиев, нервных стволов и атрофическими изменениями ганглиоцитов с клеточным полиморфизмом и накоплениями бурого пигмента в цитоплазме части нейронов во всех наблюдениях.
У 4-х детей с врожденной патологией 1-но наблюдение с пороком кишечника, 1-н случай муковисцидоза, 2-е аутопсии - болезни обмена. Клинически заболевания протекали типично, но угрожающие для жизни состояния не проявлялись. Смерть детей наступила внезапно для родных и врачей.

